Autoren
| [unmarkierte Version] | [unmarkierte Version] |
(→Harmonisierung) |
(→Einleitung) |
||
| Zeile 53: | Zeile 53: | ||
=Einleitung= | =Einleitung= | ||
{{elga-cdaalf-2.06.2:Ausgangssituation}} | {{elga-cdaalf-2.06.2:Ausgangssituation}} | ||
| + | {{elga-cdaalf-2.06.2:Vorgehensweise}} | ||
| + | =Konzept und Begründung= | ||
| + | {{elga-cdaalf-2.06.2:Zweck}} | ||
| + | {{elga-cdaalf-2.06.2:Grundlagen}} | ||
| + | {{elga-cdaalf-2.06.2:Feststellung der Konformität}} | ||
| + | {{elga-cdaalf-2.06.2:Zertifizierung}} | ||
| + | =CDA Release 2.0 – Konzept und Modellbeschreibung= | ||
| + | {{elga-cdaalf-2.06.2:Dokumente im Gesundheitswesen}} | ||
Version vom 19. Juli 2017, 12:37 Uhr
|
|
Diese Seite oder Abschnitt ist derzeit ein Entwurf und kann sich noch ändern. This article was last edited by Lahnsteiner (talk| contribs) 8 years ago. This article or section is in the middle of an expansion or major restructuring. This article was last edited by Lahnsteiner (talk| contribs) 8 years ago. |
|
|
Dieses Dokument gibt wieder:
Implementierungsleitfaden Allgemeiner Implementierungsleitfaden (2.06.2), OID: n.n., Datum: 20. März 2017, Status: Entwurf. Die Teilmaterialien gehören der Kategorie elga-cdaalf-2.06.2 an. |
Implementierungsleitfäden
Allgemeiner Implementierungsleitfaden für ELGA CDA Dokumente
Gesundheitswesen [1.2.40.0.34.7.1.6.2]
Inhaltsverzeichnis
1 Informationen über dieses Dokument
1.1 Allgemeines
Ziel dieses Implementierungsleitfadens ist die Beschreibung von Struktur, Format und Standards von medizinischen Dokumenten der Elektronischen Gesundheitsakte "ELGA" gemäß Gesundheitstelematikgesetz 2012 (GTelG 2012), aber auch für medizinische Dokumente im österreichischen Gesundheitswesen.
Die Anwendung dieses Implementierungsleitfadens hat im Einklang mit der Rechtsordnung der Republik Österreich und insbesondere mit den relevanten Materiengesetzen (z.B. Ärztegesetz 1998, Apothekenbetriebsordnung 2005, Krankenanstalten- und Kuranstaltengesetz, Gesundheits- und Krankenpflegegesetz, Rezeptpflichtgesetz, Datenschutzgesetz 2000, Gesundheitstelematikgesetz 2012) zu erfolgen. Technische Möglichkeiten können gesetzliche Bestimmungen selbstverständlich nicht verändern, vielmehr sind die technischen Möglichkeiten im Einklang mit den Gesetzen zu nutzen.
1.2 Sprachliche Gleichbehandlung
Soweit im Text Bezeichnungen nur im generischen Maskulinum angeführt sind, beziehen sie sich auf Männer und Frauen in gleicher Weise. Unter dem Begriff "Patient" werden sowohl Bürger, Kunden und Klienten zusammengefasst, welche an einem Behandlungs- oder Pflegeprozess teilnehmen als auch gesunde Bürger, die derzeit nicht an einem solchen teilnehmen. Es wird ebenso darauf hingewiesen, dass umgekehrt der Begriff Bürger auch Patienten, Kunden und Klienten mit einbezieht.
1.3 Verbindlichkeit
Mit der ELGA-Verordnung 2015 (in der Fassung der ELGA-VO-Nov-2015) macht die Bundesministerin für Gesundheit und Frauen die Festlegungen für Inhalt, Struktur, Format und Codierung verbindlich, die in den Implementierungsleitfäden Entlassungsbrief Ärztlich, Entlassungsbrief Pflege, Pflegesituationsbericht, Laborbefunde, Befund bildgebender Diagnostik, e-Medikation sowie XDS Metadaten (jeweils in der Version 2.06) getroffen wurden. Die anzuwendende ELGA-Interoperabilitätsstufen ergeben sich aus §21 Abs.6 ELGA-VO. Die Leitfäden in ihrer jeweils aktuell gültigen Fassung sowie die aktualisierten Terminologien sind von der Gesundheitsministerin auf www.gesundheit.gv.at zu veröffentlichen. Der Zeitplan zur Bereitstellung der Dokumente für ELGA wird durch das Gesundheitstelematikgesetz 2012 (GTelG 2012) und darauf basierenden Durchführungsverordnungen durch die Bundesministerin für Gesundheit und Frauen vorgegeben.
Die Verbindlichkeit und die Umsetzungsfrist dieses Leitfadens ist im Gesundheitstelematikgesetz 2012, BGBl.I Nr.111/2012 sowie in den darauf fußenden ELGA-Verordnungen geregelt.
Neue Hauptversionen der Implementierungsleitfäden KÖNNEN ab dem Tag ihrer Veröffentlichung durch die Bundesministerin für Gesundheit und Frauen (www.gesundheit.gv.at) verwendet werden, spätestens 18 Monate nach ihrer Veröffentlichung MÜSSEN sie verwendet werden. Andere Aktualisierungen (Nebenversionen) dürfen auch ohne Änderung dieser Verordnung unter www.gesundheit.gv.at veröffentlicht werden.
Die Einhaltung der gesetzlichen Bestimmungen liegt im Verantwortungsbereich der Ersteller der CDA-Dokumente.
1.4 Zielgruppe
Anwender dieses Dokuments sind Softwareentwickler und Berater, die allgemein mit Implementierungen und Integrationen im Umfeld der ELGA, insbesondere der ELGA-Gesundheitsdaten, betraut sind. Eine weitere Zielgruppe sind alle an der Erstellung von CDA-Dokumenten beteiligten Personen, einschließlich der Endbenutzer der medizinischen Softwaresysteme und der Angehörigen von Gesundheitsberufen.
1.5 Hinweis auf verwendete Grundlagen
Der vorliegende Leitfaden wurde unter Verwendung der nachstehend beschriebenen Dokumente erstellt. Das Urheberrecht an allen genannten Dokumenten wird im vollen Umfang respektiert.
Dieser Standard beruht auf der Spezifikation "HL7 Clinical Document Architecture, Release 2.0", für die das Copyright © von Health Level Seven International gilt. HL7 Standards können über die HL7 Anwendergruppe Österreich (HL7 Austria), die offizielle Vertretung von Health Level Seven International in Österreich bezogen werden (www.hl7.at). Alle auf nationale Verhältnisse angepassten und veröffentlichten HL7-Spezifikationen können ohne Lizenz- und Nutzungsgebühren in jeder Art von Anwendungssoftware verwendet werden.
Dieser Leitfaden beruht auf Inhalten des LOINC® (Logical Observation Identifiers Names and Codes, siehe http://loinc.org). Die LOINC-Codes, Tabellen, Panels und Formulare unterliegen dem Copyright © 1995-2014, Regenstrief Institute, Inc. und dem LOINC Committee, sie sind unentgeltlich erhältlich. Lizenzinformationen sind unter http://loinc.org/terms-of-use abrufbar. Weiters werden Inhalte des UCUM® verwendet, UCUM-Codes, Tabellen und UCUM Spezifikationen beruhen auf dem Copyright © 1998-2013 des Regenstrief Institute, Inc. und der Unified Codes for Units of Measures (UCUM) Organization. Lizenzinformationen sind unter http://unitsofmeasure.org/trac/wiki/TermsOfUse abrufbar.
1.6 Danksagung
Die ELGA GmbH weist auf das Dokument „Arztbrief auf Basis der HL7 Clinical Document Architecture Release 2.0 für das deutsche Gesundheitswesen“ hin, welches vom Verband der Hersteller von IT-Lösungen für das Gesundheitswesen (VHitG) herausgegeben wurde. Einige Ausführungen in dem genannten Dokument wurden in das vorliegende Dokument übernommen. Das Urheberrecht an dem Dokument „Arztbrief auf Basis der HL7 Clinical Document Architecture Release 2.0 für das deutsche Gesundheitswesen“, wird im vollen Umfang respektiert.
1.7 Revisionsliste
Diese Version ist eine Nebenversion zur Hauptversion 2.06 und ersetzt diese. Die durchgeführten Änderungen ersehen Sie der Revisionsliste in Kapitel 9.4.
1.8 Weitere unterstützende Materialien
Gemeinsam mit diesem Leitfaden werden auf der Website der ELGA GmbH [1] weitere Dateien und Dokumente zur Unterstützung bereitgestellt: Beispieldokumente, zu verwendende Codes, Vorgaben zur Registrierung von CDA-Dokumenten, das Referenz-Stylesheet zur Darstellung von CDA-Dokumenten, Algorithmen zur Prüfung der Konformität von CDA-Dokumenten etc.
Fragen, Kommentare oder Anregungen für die Weiterentwicklung können an cda@elga.gv.at[2] gesendet werden. Weitere Informationen finden Sie unter https://www.elga.gv.at/technischer-hintergrund/technische-elga-leitfaeden.
1.9 Bedienungshinweise für die PDF-Version
Nutzen Sie die bereitgestellten Links im Dokument (z.B. im Inhaltsverzeichnis), um direkt in der PDF-Version dieses Dokuments zu navigieren. Folgende Tastenkombinationen können Ihnen die Nutzung des Leitfadens erleichtern:
- Rücksprung: Alt + Pfeil links und Retour: Alt + Pfeil rechts
- Seitenweise blättern: "Bild" Tasten
- Scrollen: Pfeil nach oben bzw. unten
- Zoomen: Strg + Mouserad drehen
- Suchen im Dokument: Strg + F
1.10 Impressum
Medieneigentümer, Herausgeber, Hersteller, Verleger:
ELGA GmbH, Treustraße 35-43, Wien, Österreich. Telefon: 01. 2127050. Internet: http://www.elga.gv.at.
Email: cda@elga.gv.at.
Geschäftsführer: DI Dr. Günter Rauchegger, DI (FH) Dr. Franz Leisch
Redaktion, Projektleitung, Koordination:
Mag. Dr. Stefan Sabutsch, stefan.sabutsch@elga.gv.at
Abbildungen: © ELGA GmbH
Nutzung: Das Dokument enthält geistiges Eigentum der Health Level Seven® Int. und HL7® Austria, Franckstrasse 41/5/14, 8010 Graz; www.hl7.at.
Die Nutzung ist zum Zweck der Erstellung medizinischer Dokumente ohne Lizenz- und Nutzungsgebühren ausdrücklich erlaubt. Andere Arten der Nutzung und auch auszugsweise Wiedergabe bedürfen der Genehmigung des Medieneigentümers.
Download unter www.gesundheit.gv.at und www.elga.gv.at/technischer-hintergrund/technische-elga-leitfaeden/
2 Harmonisierung
Erarbeitung des Implementierungsleitfadens
Dieser Implementierungsleitfaden entstand durch die Harmonisierungsarbeit der „Arbeitsgruppe“ in den Jahren 2008-2012, bestehend aus nachfolgend genannten Personen:
| Autoren | ||
|---|---|---|
| Kürzel | Organisation | Person1 |
| Herausgeber, Editor, Projektleiter, ELGA CDA Koordinator | ||
| SSA | ELGA GmbH | Stefan Sabutsch |
| Autor, Moderator der Arbeitsgruppe (2008-2012) | ||
| JBR | CodeWerk Software Services and Development GmbH | Jürgen Brandstätter |
| Teilnehmer der Arbeitsgruppe | ||
|---|---|---|
| Organisation | Person1 | |
| Ärztliche Vertreter | ||
| Österreichische Ärztekammer | Milan Kornfeind, Robert Hawliczek, Jürgen Schwaiger, Gerhard Holler | |
| Ärztekammer Tirol | Ludwig Gruber | |
| Initiative-ELGA | Christian Husek, Susanna Michalek | |
| Krankenhausträger | ||
| Barmherzige Schwestern Linz | Michael Hubich | |
| Oberösterreichische Gesundheits- u. Spitals AG | Tilman Königswieser, Josef Hamedinger, Ingrid Wimmer | |
| Steiermärkische Krankenanstalten-ges. m.b.H. | Hubert Leitner, Walter Schwab-Ganster, Birgit Fürst, Monika Hoffberger, Daniela Sturm, Brigitte Walzl | |
| Wiener Krankenanstaltenverbund | Konrad Hölzl | |
| Salzburger Landeskliniken | Reinhard Eberl | |
| Vinzenz Gruppe Krankenhausbeteiligungs- und Management GmbH | Stefan Rausch-Schott | |
| Länder und Projekte | ||
| Land OÖ / e-Care Projekt | Benedikt Aichinger | |
| Projekt “PatientInnenorientierte integrierte Krankenbetreuung“ | Eva Friedler, Vera Em (FSW), Robert Em (WISO), Wolfgang Pfleger (FSW) | |
| Sozialversicherung | ||
| Allg. Unfallversicherungsanstalt | Gudrun Seiwald, Hubert Fankhauser, Michael Szivak | |
| Hauptverband der österreichischen Sozialversicherungsträger | Barbara Kaller | |
| Sozialversicherungs-Chipkarten Betriebs- und Errichtungsgesellschaft | Martin Asenbaum | |
| Softwarehersteller / Befundprovider | ||
| Health Communication Service GmbH | Eduard Schebesta, Christoph Unfried | |
| shm sana health management GmbH | Jochen Peter Gallob | |
| Systema Human Information Systems GmbH | Reinhard Egelkraut | |
| Telekom Austria | Peter Uher, Arnold Lengauer | |
| T-Systems Austria GesmbH | Karl Holzer | |
| x-tention | Christian Ametz | |
| Universitäten / Fachhochschulen | ||
| Fachhochschule Technikum Wien | Matthias Frohner, Ferenc Gerbovics | |
| Normung | ||
| Austrian Standards Institute - Österreichisches Normungsinstitut, Experte der Arbeitsgruppe 250.03 “Qualitätsmanagement in der Pflege” | Babette Dörr, Natalie Lottersberger | |
| ELGA GmbH | ||
| ELGA GmbH | Andrea Klostermann, Carina Seerainer, Oliver Kuttin | |
| Patronanz, Akkordierung, Ergänzungen, Zustimmung | ||
|---|---|---|
| Organisation | Person1 | |
| Bundesministerium für Gesundheit | Clemens Auer | |
| ELGA GmbH | Susanne Herbek, Hubert Eisl, Martin Hurch, Oliver Kuttin, Carina Seerainer | |
| Österreichische Ärztekammer | Günther Wawrowsky, Reinhold Renner | |
| OÖ Gesundheits- und Spitals AG | Johannes Bretbacher | |
| Vinzenz Gruppe Krankenhausbeteiligungs- und Management GmbH | Christian Gierlinger | |
| Steiermärkische Krankenanstalten GmbH | Jürgen Engelbrecht | |
| NÖ Landesklinikenholding | Alexander Schanner, Wolfgang Amenitsch, Thomas Pökl | |
| NÖ Landesheime | Eva Friessenbichler, Roland Nefischer | |
| Projekt NÖ Heim-Informationstechnologie | Thomas Schubert | |
| Oberösterreichischer Gesundheitsfonds | Wolfgang Hiessl | |
| Salzburger Landeskliniken | Evelyn Müller | |
| Medizinische Universität Wien | Wolfgang Dorda | |
| Wiener Gebietskrankenkasse | Wolfgang Dufek, Karl Blauensteiner | |
| Innomed GmbH | Gerhard Stimac | |
| Health Communication Service Gmbh | Herbert Thomas | |
| Tieto IT Services | Johannes Rössler | |
| Bundesfachgruppe Informationstechnologie der Bundeskammer der Architekten und Ingenieurkonsulenten | Thomas Hrdinka | |
| Andere ELGA Arbeitsgruppen | ||
|---|---|---|
| Bereich | Organisation | Person1 |
| Laborbefund | Fachhochschule Technikum Wien | Stefan Sauermann, Alexander Mense |
| Befund bildgebende Diagnostik | AIMC | Martin Weigl |
| Lindner TAC | Andreas Lindner | |
1 Personen sind ohne Titel angegeben
3 Einleitung
3.1 Ausgangssituation
Die Elektronische Gesundheitsakte (ELGA) ermöglicht den vom ELGA-Gesetz berechtigten Personen, entsprechend ihren Rollen, den Zugriff auf relevante Gesundheitsdaten, die in bedarfsgerecht elektronisch aufbereiteter Form online zur Verfügung gestellt werden. Die zentrale Anwendung von ELGA ist die Bereitstellung von medizinischen Dokumenten (e Befunde) der ELGA-Teilnehmer, die in vielen unterschiedlichen Informationssystemen der verschiedenen ELGA-Gesundheitsdiensteanbieter erstellt werden. Diese Dokumente sollen nicht nur von Benutzern gelesen, sondern auch wieder in die IT-Systeme integriert und dort weiterverwendet werden können („Semantische Interoperabilität“). Beispielsweise können für den Arzt aus ELGA-Dokumenten automatisch Warnungen, Erinnerungen und Zusammenfassungen generiert und weitere Informationen berechnet sowie kontextbezogen angezeigt werden. Um dieses Ziel zu erreichen, wird für Dokumente in ELGA der internationale Standard „Clinical Document Architecture, Release 2.0“ (CDA) von HL7 eingesetzt. Der CDA-Standard wird für die Verwendung in ELGA im Detail ausspezifiziert. Vorgaben für einheitliche Dokumentation und Codierung der Information werden festgelegt und in implementierbaren Leitfäden veröffentlicht.
3.2 Vorgehensweise
Stärker als die Infrastrukturelemente von ELGA sind die Gesundheitsdaten im täglichen medizinischen Geschehen sichtbar. Daher ist in der Ausgestaltung der Gesundheitsdaten die breite Beteiligung der Stakeholder wesentlich, um die praktische Nutzbarkeit und die Akzeptanz durch die ELGA-Benutzer sicherzustellen. Es stehen dabei nicht die technischen, sondern vor allem medizinisch-inhaltliche Aspekte im Vordergrund. Bis 2009 wurden erste Vorgaben für die Dokumentenklassen Entlassungsbrief (ärztlich), Entlassungsbrief (Pflege), Laborbefund und Radiologiebefund für ELGA erstellt. Diese wurden 2011 aktualisiert. Die Vorgaben wurden als sogenannte „CDA Implementierungsleitfäden“ in interdisziplinären Expertengruppen unter Einbeziehung von Vertretern aller wesentlichen Stakeholder erarbeitet („Harmonisierung“). Bei der Erstellung der Inhalte der Leitfäden wurden daher vor allem medizinische Experten aktiv eingebunden. Die technischen Inhalte wurden großteils von den Redaktionsteams beigetragen. Ein wesentlicher Schritt auf dem Weg zur Interoperabilität der IT-Systeme im Gesundheitswesen ist die Einigung auf Vorgaben für einheitliche Dokumentation und Codierung der Information. Diese durch die Arbeitsgruppen erreichte „Harmonisierung“ etabliert neue nationale Qualitätsstandards der medizinischen Dokumentation. Die Leitfäden werden über ein reguläres Standardisierungsverfahren ("Ballot") durch die HL7 Anwendergruppe Österreich (HL7 Austria) zu einem nationalen HL7 Standard.
3.2.1 Vorgehensmodell
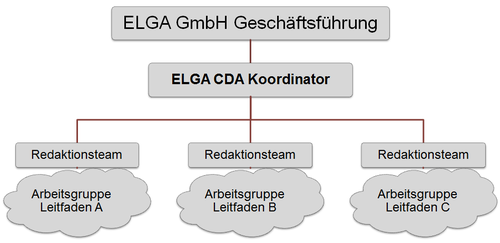
Der Initialisierungsschritt für neue CDA Implementierungsleitfäden wird im ELGA-Koordinierungsausschuss auf Basis eines Vorschlages der ELGA GmbH gesetzt. Die Planung umfasst die Einladung der Experten und die Beauftragung eines Redaktionsteams zur Erstellung des Leitfadens durch die ELGA GmbH. Für die Erarbeitung der Vorgaben einer Dokumentenklasse ist jeweils eine Arbeitsgruppe verantwortlich. Jede Arbeitsgruppe wird von einem Redaktionsteam moderiert, das aus einem AG-Leiter und weiteren Redaktionsteammitgliedern besteht. Die zentrale Koordination der Arbeitsgruppen erfolgt durch die ELGA GmbH. Die typische Team-Struktur wird anhand der bisher konstituierten Arbeitsgruppen veranschaulicht:
Die Mitglieder der Arbeitsgruppen werden von den maßgeblichen Stakeholdern des österreichischen Gesundheitswesens gestellt, die an der Erstellung und Verwendung der jeweiligen Dokumentenklassen partizipieren. Folgende Stakeholder-Gruppen werden speziell zur Teilnahme motiviert:
- Ärzteschaft (Ärztekammer)
- Krankenhaus-Trägergesellschaften
- Pflegeorganisationen
- Befundprovider
- Hersteller von Krankenhausinformationssystemen bzw. Arztpraxissoftware
- Bürgerinitiativen
- Standardisierungsorganisationen
Die Arbeitsgruppen werden von der CDA Koordinationsstelle der ELGA GmbH einberufen. Sie koordiniert die Sitzungen und übernimmt die Kommunikationsaufgaben. Jede Arbeitsgruppe wird durch ein Redaktionsteam unterstützt, welches folgende Tätigkeiten durchzuführen hat:
- Erheben, Auswerten, Analysieren, Zusammenfassen und Aufarbeiten der eingegangenen Anforderungen
- Fachliche Vorbereitung der Arbeitsgruppensitzungen
- Erstellung der Leitfadendokumente und ergänzender Materialien (etwa Beispiel-CDA-Dateien)
Von der Arbeitsgruppe und dem Redaktionsteam wird eine erste Version eines CDA Implementierungsleitfadens vorgelegt, mit der die Umsetzbarkeit getestet werden kann. Diese Leitfadenversion wird dann in einem HL7 „DSTU-Ballot“ abgestimmt (Draft Standard – Trial Implementation). Die Ergebnisse der Testphase laufen bei der ELGA CDA Koordination zusammen, die den Leitfaden freigibt.
Für eine verpflichtende Anwendung eines Leitfadens ist ein „normativer Ballot“ durch die HL7 Austria durchzuführen.
Über die hier geschilderten „internen“ Abstimmungsarbeiten hinaus wird eine Kooperation mit den betroffenen Standardisierungsorganisationen angestrebt, etwa mit dem Österreichischen Normungsinstitut, der HL7 Anwendergruppe Österreich und auch mit anderen nationalen und internationalen Normengremien.
3.2.2 Revision der Leitfäden
Neue und geänderte Anforderungen sowie Verbesserungen können neue Versionen der bestehenden Spezifikationen notwendig machen.
Der CDA-Koordinator evaluiert in regelmäßigen Abständen, ob und welche Änderungen (etwa durch neue medizinische oder gesetzliche Anforderungen) notwendig sind. Aufgrund des Berichtes des CDA-Koordinators empfiehlt die ELGA GmbH die Erstellung von Revisionsversionen der bestehenden Leitfäden. Die geplanten Änderungen sollen mit den maßgeblichen Stakeholdern abgestimmt werden.
Neue Versionen, die „verpflichtende Elemente“ (Sections oder Entries) neu einführen oder entfernen, sind „Hauptversionen“, die jedenfalls über eine Durchführungsverordnung verbindlich gemacht und veröffentlicht werden. Andere Versionen sind „Nebenversionen“. Alle verbindlichen Versionen sind auf http://www.gesundheit.gv.at zu veröffentlichen.
4 Konzept und Begründung
4.1 Zweck
Das Ziel dieses Dokuments ist die Beschreibung der Struktur von medizinischen Dokumenten der Elektronischen Gesundheitsakte ELGA (entsprechend ELGA-G, BGBl. I Nr. 111/2012). Insbesondere behandelt das Dokument alle Dokumentenklassen-übergreifend gültigen Strukturen.
Die Beschreibung enthält Festlegungen, Einschränkungen und Bedingungen auf Grundlage von HL7 CDA-Elementen. Jeder spezielle Implementierungsleitfaden basiert auf diesem vorliegenden Allgemeinen Implementierungsleitfaden. Diese speziellen ELGA CDA Implementierungsleitfäden sind bereits für folgende Dokumentenklassen definiert (Liste kann erweitert werden):
- Entlassungsbrief (Ärztlich), [OID Root 1.2.40.0.34.7.2]
- Entlassungsbrief (Pflege), [OID Root 1.2.40.0.34.7.3]
- Pflegesituationsbericht, [OID Root 1.2.40.0.34.7.12]
- Laborbefund, [OID Root 1.2.40.0.34.7.4]
- Befund bildgebende Diagnostik, [OID Root 1.2.40.0.34.7.5]
- e-Medikation, [OID Root 1.2.40.0.34.7.8]
Die Beschreibung des Zusammenhangs von ELGA CDA-Dokumenten und den zur Registrierung von CDA in ELGA notwendigen „XDS-Metadaten“ finden Sie im Dokument
- ELGA XDS Metadaten (XDSDocumentEntry), [OID Root 1.2.40.0.34.7.6]
4.2 Grundlagen
Für XML als grundsätzliches Format spricht die Flexibilität nicht nur bei der Länge einzelner darzustellender Texte sondern auch bezüglich der a priori unbegrenzten Möglichkeit, weitere Elemente beliebig tief zu verschachteln. HL7 bezeichnet eine Gruppe von Standards für den Austausch von Daten zwischen Computersystemen im Gesundheitswesen. HL7 wird als Kommunikationsprotokoll vornehmlich zum Datenaustausch zwischen Abteilungssystemen in Krankenhäusern eingesetzt. Mittlerweile wird HL7 in über 50 Ländern eingesetzt. Die ursprünglich in den USA von der Organisation „Health Level Seven International“ (HL7) (http://www.hl7.org) entwickelten Spezifikationen sind im Laufe der Zeit zu einem internationalen Standard geworden, auch dank vieler internationaler Benutzergruppen, die seit langem an der Weiterentwicklung von HL7 mitwirken. Die HL7 Standards in Version 3 sind auf die Kommunikationsbedürfnisse des gesamten Gesundheitswesens abgestimmt. HL7 V3 bietet eine konzeptuelle Grundlage in einem gemeinsamen, umfassenden „Reference Information Model“ (RIM) für alle Teile von HL7 V3. Dieses RIM ist ANSI- und ISO-Standard (ISO/HL7 21731:2006) und bietet:
- ein festes semantisches Fundament
- ausgewählte standardisierte Terminologien, die semantische Interoperabilität ermöglichen
- die Trennung von Inhalten und Syntax
HL7 Version 3 basiert auf XML und wird für die Übermittlung von Nachrichten genutzt. HL7 stellt außerdem einen Standard zur Strukturierung, zum Inhalt und zum Austausch medizinischer Dokumente, die so genannte Clinical Document Architecture (CDA), zur Verfügung. Dabei steht der Informationsaustausch im gesamten Gesundheitswesen im Vordergrund (also nicht beschränkt auf Krankenhäuser). Als Grundlage für ELGA-Dokumente wurde der Standard HL7 Clinical Document Architecture, Release 2.0 ausgewählt. Der Standard kann über die HL7 Anwendergruppe Österreich (http://www.hl7.at) bezogen werden.
4.3 Feststellung der Konformität
Ein zu diesem Implementierungsleitfaden konformes CDA-Dokument ist zunächst ein valides CDA Release 2.0 XML-Dokument mit Header und Body. Darüber hinaus erfüllt es alle „Geschäftsregeln“ im weiteren Text dieses Dokuments. Dies spiegelt ein generelles Konzept im Umgang mit Dokumenten wieder: die Validierung in zwei Schritten. Im ersten Schritt stellt dies die Validierung gegen zugehörige W3C Schemas dar. Das verwendete Schema ist das geringfügig modifizierte, generische, offizielle CDA Release 2.0 Schema. Darüber hinaus existieren eine Reihe von Schematron Regeln, die für einen zweiten „Validierungsschritt“ genutzt werden und letztlich die Detailregelungen in diesem Leitfaden wiedergeben, sowie die Einhaltung der Geschäftsregeln (Optionalität, Kardinalität/Multiplizität, Datentypen, Wertebereiche, Abhängigkeiten) sicherstellen. Geschäftsregeln für Abschnitte oder Elemente werden auch technisch zu „Templates“ zusammengefasst. Eine XML-Instanz, die kein valides CDA-Dokument ist oder sich nicht gegen das XSD-Schema validieren lässt, oder im Widerspruch zu den angegebenen Geschäftsregeln steht, ist kein gültiges CDA-Dokument im Sinne dieses Implementierungsleitfadens.
4.3.1 CDA Levels
CDA bietet drei verschiedene Varianten, wie Inhalte transportiert werden können; diese Varianten (die so genannten „CDA-Levels“) ermöglichen unterschiedliche Interoperabilität.
„CDA-Level 1“ ist ausschließlich auf die Lesbarkeit durch Menschen ausgelegt. Medizinische Inhalte werden als Text, Bilder oder auch nur als „eingebettetes PDF“ (als unstrukturierter „NonXMLBody“) transportiert.
„CDA-Level 2“ ermöglicht eine Strukturierung der Inhalte nach Abschnitten („Sections“) mit festgelegter Bedeutung, z.B. „Anamnese“, „Diagnosen“. Die Abschnitte sind mit einem ver¬ein-barten Code versehen, der es ermöglicht, dass EDV-Programme diese eindeutig erkennen und als Block verarbeiten können.
„CDA-Level 3“ ist eine Technik zur Anreicherung eines lesbaren Dokuments mit medizinischen Einzelinformationen (z.B. „diastolischer Blutdruck“, „ICD-10 Ent¬lass¬ungs-diagnose“, „Körpergewicht in kg“), die gemäß einer Vereinbarung maschinenlesbar codiert sind und daher automatisch in medizinische Informationssysteme integriert werden können.
Die Vereinbarungen für die Codierung in den CDA-Levels 2 und 3 werden durch Templates definiert und in Implementierungsleitfäden veröffentlicht. Die CDA-Levels können auf¬einander aufbauend verwendet werden, ein Dokument kann gleichzeitig Informationen in allen drei CDA-Levels enthalten.
Eine detailliertere Beschreibung der CDA-Levels findet sich in Kapitel „CDA Level 1 bis 3“.
4.3.2 ELGA Interoperabilitätsstufen
Der zukünftige Nutzen von Dokumenten in ELGA hängt von ihrem Strukturierungsgrad ab: Je einheitlicher und strukturierter die Informationen vorliegen, desto besser können die Daten durch EDV-Systeme verarbeitet und ausgewertet werden. Die so genannten „ELGA Interoperabilitätsstufen“ (EIS) definieren eine bestimmte Menge von Vorgaben aus den CDA Levels 2 und 3. Die Mindeststandards für die Datenstruktur der CDA-Dokumente und die Zeitpunkte für die verbindliche Verwendung werden per bundesministerielle Verordnung festgelegt.
- EIS „Basic“ und EIS „Structured“: EIS „Basic“ beschreibt die für alle Dokumente in ELGA verpflichtende Mindeststrukturierung. Dokumente auf dieser Stufe müssen nur die Daten codiert enthalten, die unter anderem für das Dokumentenregister und das Berechtigungssystem unbedingt benötigt werden (CDA Header). Dieser Mindeststrukturierungsgrad und die Zuordnung zu einer definierten Dokumentenklasse sind die Voraussetzung für die Verwendung der Dokumente in ELGA. CDA-Dokumente auf dieser Stufe folgen den Anforderungen des „Allgemeinen Implementierungsleitfaden für CDA-Dokumente“ und allfälliger Header-Spezifikationen eines speziellen Leitfadens. In EIS „Basic“ ist zusätzlich die Möglichkeit gegeben, ein Organisations-Logo in Level 3 Codierung einzubetten. Die Herausforderung für die Dokumentenersteller beziehungsweise die dokumentenerstellenden EDV-Systeme ist auf dieser Stufe minimal, medizinische Inhalte sollen als XML-Textelemente vorhanden sein, können aber auch als PDF in die CDA-Dokumente eingebettet werden (eingebettetes PDF oder XML ohne Templates).
EIS „Structured“ ist eine Erweiterung der verpflichtenden Mindeststrukturierung EIS „Basic“. Die medizinischen Inhalte folgen auf dieser Stufe der Gliederung und dem Aufbau, den der Leitfaden für die höheren EIS „Enhanced“ und „Full Support“ vorgibt, sie folgen aber nicht der entsprechenden technischen Struktur und Codierung. EIS „Structured“ Dokumente decken sich technisch mit EIS „Basic“, erscheinen dem Leser inhaltlich wie EIS „Enhanced“ und „Full Support“ Dokumente, ohne deren semantische Interoperabilität zu unterstützen.
- EIS „Enhanced“ und EIS „Full Support“ ermöglichen eine einheitliche Darstellung und barrierefreie Anzeige der Daten im ELGA Portal, die mit PDF nicht erreichbar ist. CDA-Dokumente dieser Stufen folgen zusätzlich den Anforderungen eines speziellen Implementierungsleitfadens, der für die jeweilige Stufe angeführt wird. Die Anforderungen betreffen vorwiegend Vorgaben für die Gliederung und Strukturierung des lesbaren Textes, Verwendung und Codierung der CDA Sektionen (CDA-Level 2), können aber auch CDA Level-3 Vorgaben enthalten.
- EIS „Enhanced“ stellt eine Zwischenstufe auf dem Weg zu „Full Support“ dar. Die Vorgaben betreffen eine kleinere Anzahl an maschinenlesbaren Elementen und sind weniger streng als bei „Full Support“.
- EIS „Full Support“ kann gegenüber EIS „Enhanced“ zusätzliche maschinenlesbar codierte medizinische Inhalte enthalten, die in ELGA CDA-Dokumenten anzugeben sind.
| ELGA Interoperabilitätsstufe „BASIC“ und „STRUCTURED“ | Einheitlicher CDA-Header. Verwendung der Dokumente in ELGA (Aufnahme in Dokumentregister, Anzeige für Berechtigte). Minimale Anforderungen an erstellende Systeme („eingebettetes PDF“ oder XML ohne Templates) EIS „Structured“ erfüllt die fachlich-inhaltlichen, aber nicht die technischen Vorgaben für den Aufbau und die Gliederung des Dokuments aus den speziellen Leitfäden. |
| ELGA Interoperabilitätsstufe „ENHANCED“ | Einheitliche Dokumentation (Strukturierung, Gliederung), barrierefreie Darstellung. Minimale Anforderungen an Level-3 Codierung, gemäß den speziellen Leitfäden. |
| ELGA Interoperabilitätsstufe „FULL SUPPORT“ | Maschinenlesbare Inhalte, automatische Übernahme der Daten in ein medizinisches Informationssystem möglich. Volle Unterstützung der Level 3-Codierung, gemäß den speziellen Leitfäden. |
Die ELGA Interoperabilitätsstufen beschreiben einen ansteigenden Grad der Strukturierung und Codierung der medizinischen Inhalte unabhängig von CDA-Levels. Die Harmonisierungsgruppen legen aufgrund ihrer fachlichen Expertise fest, welche Inhalte der Dokumente in welcher Form sinnvollerweise strukturiert und codiert werden müssen. Es werden nur Daten codiert, die auch medizinisch relevant sind und die mit einem vertretbaren Umsetzungsaufwand von den IT-Systemen der Gesundheitsdiensteanbieter zur Verfügung gestellt werden können.
Um codierte und damit weiter maschinell verarbeitbare strukturierte Dokumente erzeugen zu können, müssen die IT-Systeme der meisten Gesundheitsdiensteanbieter erst umgestellt werden. Die Anpassungen können in der heterogenen IT-Landschaft der Gesundheitsdiensteanbieter unterschiedlich schnell umgesetzt werden.
Zur koordinierten stufenweisen Einführung von CDA bei den verschiedenen ELGA-Gesundheitsdiensteanbietern werden die „ELGA Interoperabilitätsstufen“ als Zwischenziele definiert.
Neben den im ELGA-Gesetz definierten Dokumentenklassen können zukünftige Dokumentenklassen mit ihrer Struktur und Format für ELGA per Verordnung festgelegt werden. Auch für diese Dokumentenklassen gilt zumindest die unterste Interoperabilitätsstufe „EIS Basic“. Wenn ein CDA Implementierungsleitfaden für die Dokumentenklasse harmonisiert wurde, ist es möglich, Dokumente in den höheren Interoperabilitätsstufen „EIS Structured“, „EIS Enhanced“ und „EIS Full Support“ auszutauschen.
4.4 Zertifizierung
Das Thema „Zertifizierung“ (etwa die Zertifizierung von Softwaresystemen) wird von diesem Implementierungsleitfaden nicht behandelt.
5 CDA Release 2.0 – Konzept und Modellbeschreibung
5.1 Dokumente im Gesundheitswesen
Wir sind es in der medizinischen Welt gewohnt, eine Dokumentenansicht von medizinischen Beobachtungen zu verfassen, reich an Text, den Zusammenhang des Geschehens zusammenstellend und zusammenfassend. Dieser Kontext – z.B. das Ergebnis einer Laboruntersuchung im Lichte einer speziellen Medikamentenbehandlung – muss dauerhaft erhalten bleiben, da er wichtige medizinische Zusammenhänge zwischen Einzelinformationen darstellt. Gleichzeitig muss der medizinische Inhalt leicht verfügbar sein und ohne große technische Barrieren sichtbar gemacht werden können. Dies ist unabdingbar für die Akzeptanz von und das Vertrauen in Technologie bei den Benutzern, den GDA. Mit der heutigen Papierwelt wurde dies bis zu einem gewissen Grade erreicht, es muss aber für das Einführen der elektronischen Entsprechung des Papierdokuments ebenso gelten.
„Interoperabilität“ ist unter anderem gekennzeichnet durch gemeinsam verstandene Definitionen, wie zum Beispiel die des Patienten und der zu ihm bekannten klinischen/medi-zinischen Informationen, sowie deren Wiederverwendbarkeit.